Пустулезный дерматоз снеддона уилкинсона
СУБКОРНЕАЛЬНЫЙ ПУСТУЛЕЗНЫЙ ДЕРМАТОЗ
СУБКОРНЕАЛЬНЫЙ ПУСТУЛЕЗНЫЙ ДЕРМАТОЗ (син.: синдром Снеддона — Уилкинсона, подроговой пустулезный дерматоз) — хронический дерматоз, характеризующийся образованием субкорнеальных мелких пустул, кольцевидно или линейно расположенных на коже туловища, в подмышечных ямках и паховых складках. С. п. д.— сравнительно редкое заболевание; описано в 1956 г. Снеддоном и Уилкинсоном (I. В. Sneddon, D. S. Wilkinson); чаще болеют женщины.
Этиология и патогенез не выяснены. В ряде случаев С. п. д. представляет собой реакцию на очаговую инфекцию. В содержимом пустул отсутствуют бактерии; в крови сравнительно часто повышено количество IgA. Пустулизация возникает как следствие проникновения лейкоцитов и их скопления под роговым слоем эпидермиса.
Гистологически определяются подроговые пустулы, наполненные ней-трофилами и единичными эозино-филами. Акантолиз (см.) отсутствует, но в старых очагах могут быть единичные акантолитические клетки, возникающие в результате действия протеолитических ферментов пустул. Под пустулой в эпидермисе имеется небольшой экзоцитоз и спонгиоз (см.). В дерме — периваскуляр-ная инфильтрация из нейтрофилов, единичных мононуклеаров и эозино-филов. Вблизи высыпаний в эпидермисе определяется цитолиз кератиноцитов, доходящий до зернистого слоя.
Клин, картина характеризуется появлением первичного элемента — маленькой до 5 мм в диаметре вялой пустулы (см.) или пузырька, быстро превращающегося в пустулу, к-рая не связана с волосяным фолликулом. Высыпания обычно появляются группами на внешне здоровой или гиперемированной коже. В начале пустулы располагаются раздельно, а в последующем сливаются в цирцинарные серпигинирующие очаги, имеющие различные очертания. Спустя несколько дней пустулы подсыхают и образуются тонкие корочки, напоминающие импетиго (см.). На месте разрешившихся высыпаний остаются эритематоз-ные участки, имеющие полициклические очертания. На них по мере исчезновения старых пустул появляются новые. Атрофии и рубцов не наблюдается, но на месте высыпаний иногда остается коричневатая гиперпигментация. Высыпания обычно возникают симметрично, чаще на туловище вблизи крупных складок, сгибательной поверхности конечностей; ладони и подошвы поражаются крайне редко; кожа лица, слизистые оболочки в процесс не вовлекаются. Иногда бывает зуд и жжение. Общее состояние больных удовлетворительное.
С. п. д.— хроническое заболевание, длящееся годами; обострения, продолжающиеся месяцами, чередуются со спонтанными ремиссиями длительностью от нескольких дней до нескольких месяцев.
Диагноз устанавливают на основании клин, картины и результатов гистол. исследования. С. п. д. следует дифференцировать с импетиго, герпетиформным импетиго (см. Импетиго герпетиформное), болезнью Дюринга (см. Дюринга болезнь), листовидной пузырчаткой (см.) и генерализованным пустулезным псориазом (см.). При импетиго в пустуле можно обнаружить кокки, кроме того, характерен положительный эффект от местного и общего применения антибиотиков. Иммунофлюоресцентное исследование (прямая реакция иммунофлюоресценции) позволяет отдифференцировать С. п. д. от болезни Дюринга и листовидной пузырчатки. Генерализованный пустулезный псориаз отличается общей симптоматикой, повышенной температурой, лейкоцитозом, наличием спонгиоформных пустул в эпидермисе, отсутствием эффекта от применения сульфонов (см. Сульфоны ароматические).
Лечение проводят сульфонами или кортикостероидами и антибиотиками широкого спектра действия. Необходимо радикальное лечение очагов инфекции.
Прогноз благоприятный; течение заболевания доброкачественное.
Библиография: Honigsmann Н. а. Wolff К. Subcorneal pustular dermatosis (Sneddon-Wilkinson disease), в кн.: Derm, in general med., ed. by Т. B. Fitzpatrick a. o., p. 347, N. Y., a. o., 1979; Sneddon I. B. a. Wilkinson D. S. Subcorneal pustular dermatosis, Brit. J. Derm., v. 68, p. 385, 1956.
Использованные источники: xn--90aw5c.xn--c1avg
СТАТЬИ ПО ТЕМЕ:
Пузырной дерматоз
Розовый лишай под мышкой лечение
Содержание страницы
Ваш дерматолог




Субкорнеальный пустулёзный дерматоз Снеддона-Уилкинсона
Дифференциальная диагностика
«Дифференциальная диагностика кожных болезней»
Руководство для врачей
под ред. Б. А. Беренбейна, А. А. Студницина
Субкорнеальный (подроговой) пустулёзный дерматоз (синонимы: dermatosis subcornealis pustulose Sneddon — Wilkinson, субкорнеальный пустулез) — своеобразная форма пузырного дерматоза, напоминающая ряд других заболеваний, таких как герпетиформный дерматит Дюринга, пустулёзный псориаз, доброкачественная семейная пузырчатка Гужеро-Хейли-Хейли.
Большинство дерматологов считают субкорнеальный пустулёзный дерматоз самостоятельной нозологической единицей. Чаще болеют женщины от 30-60 лет. Но заболевание может начаться и в детском возрасте.
Клиническая картина характеризуется развитием поверхностных пустул-фликтен диаметром до 1-1,5 см, с дряблой складчатой покрышкой и серозно-гнойным или гнойным содержимым. В большинстве случаев высыпания располагаются на гиперемированном, иногда несколько отёчном фоне и окружены зоной воспалительной эритемы. Покрышка фликтен быстро лопается, а содержимое их ссыхается в корки, по периферии которых видны обрывки рогового слоя эпидермиса. После отторжения корок остаются слабопигментированные пятна, на месте которых вновь могут появляться фликтены. В содержимом фликтен акантолитические клетки и эозинофилы не обнаруживают. Симптом Никольского отрицательный. Элементы склонны к группировке и герпетиформному расположению. Сливаясь, они образуют фестончатые очаги поражения, центральная часть которых находится в стадии разрешения, а периферическая зона состоит из свежих высыпаний. Вследствие этого создается пёстрая картина, иногда напоминающая географическую карту. Излюбленной локализацией очагов поражения является кожа туловища и конечностей. Нередко высыпания располагаются симметрично. Ладони, подошвы и слизистая оболочка полости рта поражаются исключительно редко. Из субъективных ощущений в редких случаях отмечается лёгкий зуд. Общее состояние больных обычно удовлетворительное. Заболевание продолжается длительное время. Обострения чаще возникают летом, продолжаясь 2-3 недели, иногда дольше. Ремиссия неполная.
Гистологическая картина характеризуется наличием в шиповатом слое эпидермиса внутри- и внеклеточного отека и спонгиоформных пустул, располагающихся непосредственно под роговым слоем. На отдельных участках роговой слой нарушен, в нем встречаются небольшие очаги паракератоза. Под пузырями зернистый слой отсутствует.
Диагностика субкорнеального дерматоза основывается на наличии поверхностных пустул-фликтен с дряблой покрышкой, расположенных на гиперемированном, слегка отёчном основании, склонных к группировке и герпетиформному расположению. Вследствие слияния элементов образуются фестончатые очаги поражения, по периферии которых возникают свежие элементы, а в центральной зоне высыпания находятся в стадии разрешения. Характерной особенностью заболевания является длительное, с рецидивами (преимущественно в летнее время года) и неполными ремиссиями течение патологического процесса. В содержимом пузыря отмечаются нейтрофилы и единичные эозинофилы. Акантолитические клетки отсутствуют. Симптом Никольского отрицательный.
Дифференциальная диагностика
Субкорнеальный пустулёзный дерматоз необходимо дифференцировать от герпетиформного дерматита Дюринга, доброкачественной хронической семейной пузырчатки Гужеро-Хейли-Хейли, герпетиформного импетиго, пустулёзного бактерида, пустулёзного псориаза, эритематозной (себорейной) пузырчатки, листовидной пузырчатки.
Хронически рецидивирующее течение субкорнеального пустулеза, тенденция к группировке и герпетиформному расположению высыпаний, а также отмечающийся в некоторых случаях эффект от применения препаратов сульфонового ряда в клиническом отношении сближают это заболевание с герпетиформным дерматитом Дюринга. Однако в отличие от субкорнеального пустулёзного дерматоза при герпетиформном дерматите Дюринга выражен истинный полиморфизм (высыпания состоят из пятен, уртикароподобных элементов, отёчных папул, пузырьков, пузырей), больных беспокоят жжение и зуд, отмечаются эозинофилы в содержимом пузырей и эозинофилия в крови. Положительная проба Ядассона и гистологически выявляемое подэпидермальное расположение пузырьков, нехарактерно для субкорнеального пустулеза.
Высыпания при доброкачественной хронической семейной пузырчатке Гужеро-Хейли-Хейли располагаются в области естественных кожных складок и на боковых поверхностях шеи. В отличие от субкорнеального пустулёзного дерматоза они представлены внутриэпидермальными пузырями, в которых обнаруживают акантолитические клетки без дегенеративных изменений. У ряда больных вблизи пузыря отмечается положительный симптом Никольского.
Герпетиформное импетиго в отличие от субкорнеального пустулёзного дерматоза чаще всего возникает в период беременности, характеризуется тяжёлым общим состоянием больных и высокой летальностью.
В отличие от субкорнеального пустулёзного дерматоза при пустулёзном бактериде высыпания локализуются на ладонях и подошвах, а при гистологическом исследовании обнаруживают пустулы в глубоких отделах шиповатого слоя эпидермиса. При этом не наблюдается подрогового расположения пузырей, столь характерного для субкорнеального пустулёзного дерматоза.
Пустулёзный псориаз отличается от субкорнеального пустулёзного дерматоза локализацией внутриэпидермальных пустул на ладонях и подошвах и типичных псориатических папул или бляшек на различных участках кожи с характерными морфологическими симптомами (симптом стеаринового пятна, «терминальной» пленки, точечного кровотечения).
В некоторых случаях эритематозная (себорейная) пузырчатка при локализации очагов поражения на туловище может иметь некоторое сходство с субкорнеальным пустулёзным дерматозом. Однако эти дерматозы легко отличить друг от друга, так как при эритематозной пузырчатке обнаруживают акантолитические клетки, положительный симптом Никольского, а высыпания могут локализоваться на слизистой оболочке, что не характерно для субкорнеального пустулёзного дерматоза.
Вернуться к списку статей о кожных заболеваниях
Использованные источники: www.dermatolog4you.ru
СМОТРИТЕ ЕЩЕ:
Исследования розового лишая
Пузырный дерматоз на руках
Причины появления пустулезного дерматита и способы его лечения
Кожа человека – это самый большой орган, он отличается высокой степенью чувствительности. Под действием внешних и внутренних факторов на коже могут появиться высыпания. Сыпь бывает разного характера. В том случае, если воспалительная реакция сопровождается образованием пустул, то речь идет о заболевании, которое называется пустулезный дерматит.

Воспалительное заболевание кожи, характеризующееся образованием везикул, пустул и струпьев называется пустулезным дерматитом. Их расположение на теле может быть разнообразным, но, чаще всего, высыпания появляются на коже верхних и нижних конечностей, а также лице, особенно в области рта. Разберемся, какие виды пустулезного дерматита существуют.
Описание элементов сыпи
Первичный элемент воспалительной сыпи называется пустулой, он проявляется развитием гнойного процесса внутри эпидермиса. Образование содержит гной белого или серого цвета. Если гнойное содержимое имеет зеленоватый или желтоватый оттенок, то это свидетельствует об инфекционной природе заболевания.
Размеры пустул разнообразны, их диаметр может быть в пределах от 1 до 10 мм. Внешне пустула выглядит, как куполообразное образование, в верхней части которого имеется белое пятно (гнойная головка). Вокруг белого образования кожа красная болезненная. Пустулезные образования бывают двух видов:
- Фолликулярные. Воспаление возникает внутри волосяного мешочка.
- Нефолликулярные. Образуются воспалительные образования вне фолликулярных мешочков.
Контагиозный
Одной из разновидностей пустулезного дерматита является контагиозная эктима. Это инфекционное заболевание, которое вызывается парапоксвирусом. Заражение происходит при контактах с сельскохозяйственными животными, чаще всего, с баранами и овцами.

Заражение происходит при прямом контакте с больным животным, при уходе или стрижке шерсти. Либо при контакте с мясом больного животного. В группе риска:
- пастухи;
- зоотехники;
- стригали шерсти;
- работники мясобоен;
- повара и домохозяйки.
Клинические проявления
После заражения инкубационный период продолжается около недели. Затем на открытых участках тела (чаще всего, на руках и лице) появляются папулы. Это куполообразные образования синюшно-красного оттенка. Сначала пустулы небольшие, но они постепенно увеличиваются и могут достигать 3 см в диаметре.
На поверхности элементов сыпи образуются пузырьки с кровянистым содержимым. Через некоторое время образования подсыхают с появлением корочек. Кожа вокруг образований имеет сероватый или синюшный оттенок.

Процесс разрешается в течение 1-1,5 месяца. На месте отпавших корок образуются язвы, которые постепенно затягиваются с образованием атрофических рубцов. В остром периоде заболевания могут увеличиваться лифотические узлы и незначительно повышаться температура тела.
Совет! У людей с выраженным иммунодефицитом отмечается более тяжелое течение заболевания, на месте пустул могут образовываться глубокие некротические язвы, по внешнему виду напоминающие распадающиеся злокачественные опухоли.
Диагноз
Для постановки диагноза проводится опрос пациента, необходимо выявить возможные источники заражения (контакт с животными, сырым мясом). Для подтверждения диагноза может быть назначено проведение электронной микроскопии частичек пораженной кожи. При этом обследовании удается обнаружить внутриклеточное расположение вируса.
Совет! В содержимом пустул вирусов чрезвычайно мало, поэтому забор материала для исследований нецелесообразен.
Терапия
Специфической терапии контагиозной эктимы не существует. Основной целью лечебных мероприятий является предупреждение присоединения вторичной инфекции. Поэтому используются антисептические растворы и противовоспалительные мази.

Болезнь Снеддона-Уилкинсон
Это редкое заболевание имеет второе название – субкорнеальный пустулёзный дерматит. Болезнь протекает хронически, считается одной из форм пустулёзного псориаза, имеет невыясненный генез. Официально, как самостоятельное заболевание, его стали рассматривать с середины прошлого века, хотя подробное описание было сделано значительно раньше.
Заболевание не имеет связи с сезонностью, у женщин пожилого возраста оно отмечается чаще, чем у мужчин. Механизм развития воспалительного процесса до конца не изучен, есть версии, что обострения провоцируются иммунологическими нарушениями.
Клиническая картина
На первом этапе развития отмечается появление на коже торса и конечностей первичных образований в виде красных пятен. На поверхности пятен вскоре образуются крупные пузыри с вялыми покрышками, наполненные прозрачным содержимым. По периметру образования окружены красными ободками. Располагаются высыпания группами. После вскрытия покрышек обнажается эрозивная поверхность.
Высыпания появляются не одновременно, поэтому на коже больного можно наблюдать одновременно и пустулы, покрытые гнойными корками, и буллы. После заживления пустул на их месте образуются темные пятна, на месте заживших образований могут возникать новые пустулы.

В некоторых случаях на этапе образования эрозий происходит присоединение вторичной пиококковой инфекции. При этом процесс может зайти очень далеко вплоть до развития гангренозной пиодермии. Осложненный процесс, чаще всего, отмечается в складках кожи. Дополнительные признаки:
- высыпания появляются только на коже, на слизистых образования возникают редко;
- синдром Нильского (отслаивание верхних слоев эпидермиса при прикосновении) отсутствует;
- высыпания сливаются с образованием крупных очагов;
- разрешаться образования начинают от центра к краям;
- на очистившейся поверхности появляются новые пустулы;
- болезнь продолжается длительное время;
- ремиссия при этом заболевании не бывает полной, но спокойные периоды, чаще всего, продолжаются годами.
Диагноз
Диагностика заболевания затруднена, поскольку симптомы болезни схожи с проявлениями других кожных болезней. Для постановки диагноза необходимо:

- осмотр пациента и сбор анамнеза;
- проведение йодной пробы для исключения пузырькового дерматита;
- проведение гистологических исследований.
Совет! В процессе обследования проводится биохимическое исследование крови, а также анализ на выявление фактора, возникающего при распаде опухолей.
Терапия
Специальной схемы лечения не существует. Проводится симптоматическая терапия, которая, как правило, не дает достаточного эффекта, но способствует уменьшению воспаления.
В процессе лечения необходимо выявить скрытые инфекции и провести их корректировку. Для этого назначают антибиотики, ретиноиды, кортикостероиды в различных комбинациях. Кроме того, назначают антигистаминные препараты и витаминотерапию.
Итак, пустулезный дерматит – это воспалительное заболевание кожи, которое может быть спровоцировано инфекцией или аутоиммунным процессом. Диагностика и лечение этого дерматологического заболевания проводится под контролем специалиста. Подбор препаратов производится индивидуально.
Использованные источники: moidermatolog.ru
СМОТРИТЕ ЕЩЕ:
Исследования розового лишая
Пузырной дерматоз
Субкорнеальный пустулез Снеддона-Уилкинсона
Описание:
Субкорнеальный пустулез Снеддона-Уилкинсона — хроническое рецидивирующее заболевание, встречающееся чаше у женшин старше 40 лет.
Заболевание впервые описали в 1956 г. английские дерматологи Sneddon и Wilkinson. До недавнего времени в литературе обсуждался вопрос, является ли заболевание самостоятельной нозологической формой дерматоза или под его маской скрываются пустулезный псориаз, герпетиформное импетиго Гебра, пустулезная форма дерматита Дюринга и ряд других болезней кожи.
Причины субкорнеального пустулеза Снеддона-Уилкинсона:
Причины и патогенез субкорнеального пустулеза неизвестны. В возникновении заболевания важную роль играют сопутствующие инфекции, иммунологические и эндокринные нарушения.
Симптомы субкорнеального пустулеза Снеддона-Уилкинсона:
Начало заболевания иногда связано с гормональными нарушениями, сопровождающими тиреотоксикоз, беременность и роды, у некоторых больных — с психическими травмами. Поражается в основном кожа туловища и проксимальных отделов конечностей. Высыпания представлены пустулами, окруженными узким ободком гиперемии, иногда сгруппированными. Пустулы быстро вскрываются, и результате чего в клинической картине преобладают полициклические эрозии, покрытые корочками с обрывками покрышек пустул по периферии. После заживления зрозий часто остается гиперпигментация. Заболевание имеет более доброкачественное течение по сравнению с другими формами генерализованных пустулезов, состояние больных нарушается незначительно. Описано сочетание с гангренозной пиодермией.
Субкорнеальный пустулез характеризуется образованием поверхностно расположенных пустул — фликтен, которые возникают на эритематозном основании, имеют склонность к группировке и герпетиформному расположению. Излюбленная локализация высыпаний — кожа туловища, конечностей, паховые и подмышечные складки. Покрышки пустул быстро лопаются, а содержимое их ссыхается в желтоватые корки, по периферии которых имеются обрывки рогового слоя эпидермиса. После разрешения элементов остаются вначале розоватые, а затем слабо пигментированные пятна. В содержимом фликтен обнаруживаются акантолитические клетки. Симптом Никольского может быть положительным. Появление сыпи и ее дальнейшее развитие обычно не сопровождается субъективными ощущениями, Иногда возникает непостоянный и незначительный зуд кожи. Пустулы в типичных случаях стерильны. Слизистые оболочки поражаются исключительно редко. Заболевание течет длительно, с ремиссиями. Общее состояние больных удовлетворительное. Обострения чаще возникают летом.
Гистопатология субкорнеального пустулеза. Пустулы располагаются непосредственного под роговым слоем, что наиболее характерно для этого дерматоза. В верхней части собственно кожи отмечаются лишь самые незначительные явления неспецифического воспаления.
Лечение субкорнеального пустулеза Снеддона-Уилкинсона:
Эффективных терапевтических методов лечения нет. Используют антибиотики, сульфоны, глюкокортикоиды, ретиноиды, фототерапию или сочетание фототерапии с ретиноидами. Наружно назначают анилиновые красители и мази, содержащие кортикостероиды и антибиотики.
Использованные источники: www.24farm.ru
СТАТЬИ ПО ТЕМЕ:
Пузырной дерматоз
Болезнь реклингхаузена мрт
Субкорнеальный пустулезный дерматит
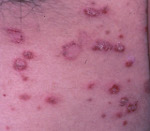
Субкорнеальный пустулезный дерматит (болезнь Снеддона-Уилкинсона) – редкая хроническая патология кожи неясной этиологии, характеризующаяся высыпаниями буллёзно-пустулёзного характера. Клинически проявляется возникновением эритемы, на фоне которой формируются небольшие фликтены с акантолитическими клетками внутри и красной каймой по периметру. Элементы имеют четкие границы, склонны к группировке. Локализуются на туловище и конечностях, вскрываются с образованием поверхностных эрозий и исходом в гиперпигментацию. Диагноз ставят клинически и гистологически, используют пробы Тцанка и Ядассона. Лечение включает антибактериальную терапию, кортикостероиды, ретиноиды наружно и внутрь, УФО.
Субкорнеальный пустулезный дерматит
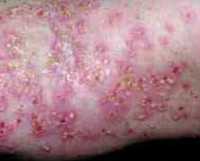
Субкорнеальный пустулезный дерматит – одна из редких разновидностей пустулёзного псориаза неясного генеза, возможно, специфическое переходное состояние от пузырного дерматоза к псориатическому пустулёзу. Впервые описание патологического процесса дал в 1872 году австрийский дерматолог Ф. Герба. Официально в качестве самостоятельной нозологической единицы, субкорнеальный пустулёзный дерматит стали рассматривать только с 1956 года, после того, как английские дерматологи Снеддон и Уилкинсон сумели доказать уникальность его клинических проявлений.
Патологический процесс не имеет сезонных и расовых особенностей, не обладает эндемичностью. Есть данные о том, что заболевание возникает у женщин зрелого возраста в 4 раза чаще, чем у мужчин. Обострения наблюдаются преимущественно в летнее время. Актуальность проблемы для современной дерматологии связана с нарушением качества жизни пациентов, страдающих субкорнеальным пустулёзным дерматитом, возможностью трансформации в более тяжёлые случаи псориатического пустулёза и риском развития паранеопластического процесса.
Причины субкорнеального пустулёзного дерматита
Триггерами пустулёза являются как экзогенные факторы (инфекции), так и эндогенные нарушения (иммунологические, эндокринные). Механизм развития до конца не изучен. Считается, что в случае иммунного генеза патологического процесса происходят изменения в иммунных комплексах, а в сыворотке крови появляется фактор некроза опухоли (ФНО) или кахектин, который продуцируется макрофагами и Т-лимфоцитами. Основная роль этого цитокина заключается в реализации «программы саморазрушения» (апоптоза) злокачественных клеток под воздействием кислорода и окиси азота. Кроме того, ФНО в зависимости от концентрации стимулирует процесс воспаления, синтез Т-хелперов и В-лимфоцитов, но при избытке провоцирует сепсис и кахексию, угнетая скорость расщепления жирных кислот. Вероятно, «переходность» субкорнеального пустулёзного дерматита в значительной мере обусловлена именно этим фактором.
Образующиеся при нарушении целостности клеток иммунной системы под воздействием экзогенных факторов (инфекции) и эндогенных причин (иммунологические нарушения) биологически активные вещества, обладающие иммунорегуляторными свойствами, стимулируют формирование иммунных комплексов, продуцирующих интерлейкины, которые усиливают воспаление и пролиферацию клеток дермы, повышают проницаемость сосудов, обуславливают гипертермию кожи. Так сначала возникает эритема, а затем из-за преобладания в воспалении экссудативных процессов формируются пустулы.
При эндокринных нарушениях ведущая роль отводится сбоям не только в белковом, но и в других видах обмена (жировом, углеводном). Кахектин обуславливает инсулинозависимость при сахарном диабете, повышая свёртываемость крови, оказывая негативное влияние на кровоснабжение поджелудочной железы и частично нарушая её работу. По такому же сценарию нарушаются функции щитовидной и паращитовидных желез. Параллельно ФНО стимулирует белковый обмен, поставляя в дерму избыток «строительного материала». В ответ в коже возникает воспаление, усиливается пролиферация клеток эпидермиса, что приводит к возникновению эритемы и пустул.
Симптомы субкорнеального пустулёзного дерматита
Патологический процесс начинается с высыпаний на коже туловища или конечностей первичных элементов в виде гиперемированных пятен, поверхность которых покрыта буллами диаметром до 1,5 см с мутным содержимым и вялой покрышкой. Внутри буллы, как правило, стерильны, но возможно обнаружение единичных акантолитических клеток в начале процесса и множества – в разгаре болезни. По периметру пустулы окружены воспалительным ободком, расположены герпетиформно (дугообразно), склонны группироваться, быстро вскрываются, обнажая эрозивную поверхность. В результате на коже формируется пёстрая картина: половина пустул покрыта гнойно-геморрагическими корочками, половина полуприкрыта оставшимися крышками пустул. После регресса на месте пустул остаётся гиперпигментация, могут возникать новые буллы. Высыпания сопровождаются неинтенсивным зудом и незначительным нарушением общего состояния пациента.
Иногда к эрозиям присоединяется вторичная пиококковая инфекция вплоть до гангренозной пиодермии. Чаще всего это происходит в складках кожи. Слизистые поражаются крайне редко. Симптом Никольского отрицательный. Первичные элементы, сливаясь, образуют очаги с неровными границами, которые начинают разрешаться с центра. На освободившейся поверхности сразу же возникают новые высыпания, поскольку патологический процесс длится месяцами, визуально кожа напоминает очертания материков на географической карте. Особенностью субкорнеального пустулёзного дерматита является неполная ремиссия, продолжительность которой может колебаться от нескольких месяцев до нескольких лет.
Диагностика субкорнеального пустулёзного дерматита
Диагноз представляет определённые затруднения в силу схожести симптоматики заболевания с большим числом других патологий. Дерматологи ориентируются на клинические проявления и анамнез, проводят пробу Тцанка на акантолитические клетки и йодную пробу Ядассона с целью исключения пузырных дерматозов. При необходимости используют данные гистологии (подроговые буллы, умеренный акантоз, гиперкератоз, периваскулярные инфильтраты в сосочковом слое). Отличительной гистологической особенностью патологического процесса является отсутствие спонгиоформных пустул Когоя и наличие локального воспаления.
В ходе диагностики субкорнеального пустулёзного дерматита применяют биохимический анализ крови с подробной характеристикой глобулиновых фракций, а также анализ крови на ФНО (фактор некроза опухоли). С его помощью проводят оценку уровня защиты иммунитета, определяют возможность трансформации в паранеопластический процесс и наличие системной патологии. Дифференцируют субкорнеальный пустулёзный дерматит с дерматитом Дюринга, импетиго Герба, бактеридом Эндрюса, пемфигусом, буллёзной экземой.
Лечение субкорнеального пустулёзного дерматита
Трудность терапии патологического процесса заключается в отсутствии специального алгоритма лечения. Симптоматическая терапия не обладает достаточной эффективностью и способствует неполной ремиссии заболевания. Поэтому основным направлением в лечении субкорнеального пустулёзного дерматита является выявление латентно текущей сопутствующей патологии и очагов фокальной инфекции с их корректировкой, а также лечение длительно существующих хронических заболеваний. Для этого применяют антибиотикотерапию, ретиноиды, кортикостероиды, сульфоны и их различные комбинации в зависимости от степени распространённости и тяжести патологического процесса. Подключают антигистаминные препараты, сульфаниламиды, витаминотерапию.
Несмотря на то, что субкорнеальный пустулёзный дерматит имеет доброкачественное течение в сравнении с другими разновидностями пустулёзного псориаза, терапию тяжёлых форм заболевания проводят в стационарных условиях. Наружно используют гормональные мази, кремы, содержащие ретиноиды, антибиотики, комбинированные аэрозоли, анилиновые красители. Назначают УФО и ПУВА-терапию. Прогноз относительно благоприятный с учётом неполной ремиссии и возможности трансформации в паранеопластические процессы.
Использованные источники: www.krasotaimedicina.ru
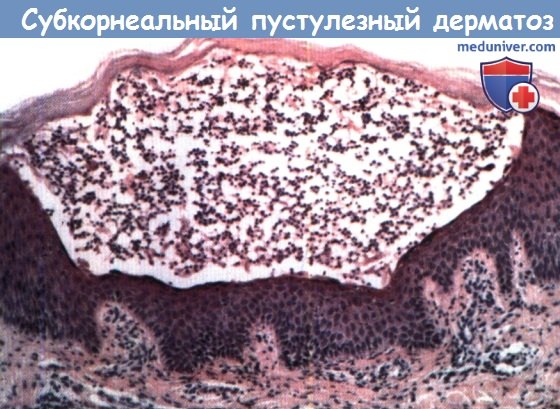 Субкорнеальный пустулезный дерматоз.
Субкорнеальный пустулезный дерматоз.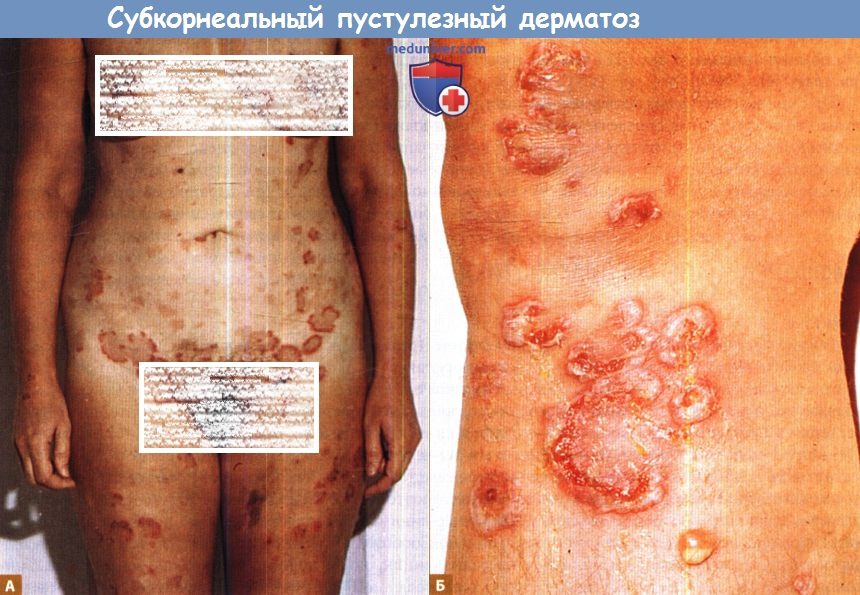 Субкорнеальный пустулезный дерматоз:
Субкорнеальный пустулезный дерматоз: